- Tüp Bebek Tedavisine Genel Bakış
- Neden Tüp bebek Tedavisi Yapılmalı
- Tüp Bebek Tedavisinin Riskleri
- Tüp Bebek Tedavisine Hazırlık
- Tüp Bebek Tedavisinin Aşamaları
- Transfer Sonrası Destek
- Embriyo Dondurma
- Tüp Bebek Tedavisi Komplikasyonları
- Tüp Bebek Tedavisinde Başarı
- Tüp Bebek Tedavisinin Tarihi
- OHSS (Ovarian Hiperstimülasyon Sendromu)
- Azalmış Over Rezervi, AMH (Anti Müllerian Hormon)
- Yumurta Dondurma
- Tüp Bebek Yönetmeliği
Tüp Bebek Tedavisine Genel Bakış
Tüp bebek tedavisi (ivf; in vitro fertilizasyon) infertilite ya da genetik nedenle sağlıklı çocuk sahibi olamayanların çocuk sahibi olabilmeleri için yaptığımız tedavi yöntemdir. Gerekli muayene ve tahlillerden sonra en uygun zamanda sırasıyla ovülasyon indüksiyonu (yumurta büyütme), yumurtaların toplanması, sperm alınıp döllenmesi ve sonrasında embriyo transferi tüp bebek tedavisinin aşamalarıdır. Bu süreç kişiden kişiye değişmekle birlikte yaklaşık 2 hafta sürer.
Ivf yardımcı üreme tekniklerinde en etkili yöntemdir. Sağlıklı gebelik elde etmek yaş, sperm kalitesi, infertilite nedeni gibi birçok faktöre bağlıdır. İdeal şartlarda tek embriyo transferi sağlıklı olandır. Gerekli hallerde çift embriyo transferi yapılmalı ancak çoğul gebelik oluşursa gebelik takibinde daha dikkatli olunmalıdır.
Türkiye’de tüp bebek tedavisi yasal olarak evli çiftlere yapılabilmektedir. Bu nedenle sadece kendi sperm ve yumurtanız kullanılarak tedavi yapılabilir. Yasal sorun olmayan ülkelerde sperm ve yumurta donasyonu (başkasının sperm ve yumurtası) ile de tüp bebek tedavisi yapılabilir.
Her çiftin infertilite nedeni ve sağlık koşulları farklı olduğu için tedavide farklılıklar olur. İnfertilite nedeni iyi değerlendirilmeli ve kişiye özel tedavi uygulanmalıdır.
Neden Tüp bebek Tedavisi Yapılmalı
Tüp bebek tedavisi genetik nedenler ile sağlıklı gebelik elde edilemediği ve infertilite nedeni ile gebelik oluşmadığı durumlarda yapılır. İnfertilite nedeni ile tüp bebek yapılacaksa öncelikle nedene yönelik tedavi yapılmalı. Açıklanamayan infertilite için bir yıl beklenip aşılama tedavisi sonrası tüp bebek tedavisi yapılır. Anne adayının yaşı 40 ve üzeri ise bir yıl beklemek ve aşılama yöntemi ile tedaviye devam etmek yerine tüp bebek tedavisi ilk tercihimiz olmalı.
Tüp bebek tedavisi endikasyonları:
Tüpler kapalı ya da hasarlı: Tüplerin kapalı ya da hasarlı olduğu durumlarda embriyo oluşmaz oluşsa bile rahim içine hareket edemez.
Ovulasyon (yumurtlama) bozuklukları: Eğer ovulasyon çok seyrek ya da olmuyorsa gebelik oluşma ihtimali çok az ya da imkansız.
Prematür overyan yetmezlik: Prematür overyan yetmezlik 40 yaşından önce overlerin normal yumurtlama fonksiyonunu kaybeder. Sağlıklı yumurta olmayınca gebelik olmaz.
Endometriozis: Endometriozis tüp uterus ve yumurtalıkların fonksiyonu bozarak infertiliteye neden olabilir.
Myom: Endometriuma yakın ise yapısı ve şeklini bozarak embriyonun yerleşmesine engel olabilir.
Tüp ligasyonu ameliyatı: Daha önceden ameliyat ile tüpler bağlanınca normal yolla gebelik olmaz.
Sperm fonksiyon ve sayı bozuklukları: Sperm hareketlerinde, sayısında ve bozukluklarında sorunun ciddiyetine göre normal yollarla gebelik oluşması çok zor ya da imkânsız olabilir. Sperm ile ilgili sorunun tedavi ile çözülemediği durumlarda gebelik için seçenek tüp bebek tedavisidir.
Genetik sorunlar: Çiftlerden birinde veya her ikisinde olan genetik sorun nedeniyle sağlıklı gebelik elde edilemeyen durumlarda oluşan embriyoda genetik sorun ile karşılaşmamak için implantasyon öncesi genetik test (pgd) yaparak sadece sağlıklı embriyo transferi yaparak genetik sorunu olmayan bebekler elde edilir.
Kanser ve diğer sağlık sorunlarında fertility koruma amaçlı: Radyasyon ya da kemoterapi öncesi tüp bebek yöntemi ile sağlıklı yumurta ve embriyolar elde edilip dondurularak tedavi sonrasında kullanılabilir.
Tüp bebek Tedavisinin Riskleri
Tüp bebek tedavisi riskleri sadece tedaviye değil gebeliğin oluşturduğu riskleri de içermekte.
Çoğul gebelik: Çeşitli nedenlerden dolayı birden fazla embryo transferi yapıldığında çoğul gebelik olma olasılığı artmakta ve buna bağlı olarak çoğul gebelik ile ilgili riskler artmakta.
Prematür doğum ne düşük doğum ağırlığı: Tüp bebek tedavisi erken doğum ve buna bağlı olarak düşük doğum ağırlığı olan bebek ihtimalini çok az arttırmakta.
OHSS: Kullanılan ilaçlar nedeniyle çok fazla sayıda yumurta büyümesine ve buna bağlı olarak overlerde şişlik ve ağrı gelişir. Bulgu ve şikâyetler; hafif karın ağrısı, şişkinlik, bulantı, kusma ve ishal. Nadiren şiddetli OHSS ye bağlı hızlı kilo alımı ve nefes darlığı görülebilir.
Düşük: Tüp bebek tedavisinde düşük ihtimalinde normal yolla hamile kalanlar ile aynı. Ancak tüp bebek tedavisi daha çok ileri yaşta yapıldığı için oran daha yüksek gibi görünebilir.
Yumurta toplama (opu) işlemi komplikasyonları: Yumurta toplamada kullanılan iğne nedeniyle kanama, enfeksiyon veya mesane, idrar torbası ve bağırsak yaralanmaları olabilir. Ayrıca eğer yapılırsa genel anestezi riskleri de olabilir.
Dış Gebelik: Dış gebelik ihtimali % 2-5.
Doğum Komplikasyonları: Anne yaşının ileri olması doğum komplikasyonlarında ki artışın ana nedenidir. Tüp bebek tedavisine bağlı bir artış yoktur.
Over Kanseri: İddia edilmiş olmasına rağmen herhangi bir kanser türündeki artış ile tüp bebek tedavisinin ilişkisi bulunamamıştır.
Stres: Tüp bebek tedavisinin fiziksel, duygusal ve finansal yük getirdiği kesin. Destek tüp bebek hastaları için önemlidir.
Tüp bebek Tedavisine Hazırlık
Tüp bebek tedavisinde başarı oranı hastanın yaşı, hastanın sağlık durumu, doktorun tecrübesi gibi birçok nedene bağlıdır. Tedaviye başlamadan önce başarı ve maliyet detaylarını öğrenmeniz önemlidir.
Tedaviye başlamadan önce yapılması gereken testler:
Over rezerv testleri: Elde edilecek yumurtaların miktarı ve kalitesi için âdetin 2-3. FSH, LH, E2 yanında AMH (hastanın yaş ve adet döngüsüne göre) ve kan değerlerine bakılmalı. Test sonuçları ile birlikte yine adet başındaki ultrason ile over rezervi tespit edilir.
Sperm Analizi: Eğer daha önce hiç yapılmamışsa tüp bebek tedavisi öncesi yapılmalı.
Enfeksiyon hastalıklar taraması: Eşler enfeksiyon hastalıkları için tarama testleri (HBs HIV …gibi) yapılmalı.
Uterus kavitesi incelemesi: Kavite incelemesi tüp bebek tedavisi öncesi histerosalpingografi, sonohisterografi, ultrason gibi bir yöntemle değerlendirilmeli.
Tedaviye başlamadan önce alınması gereken kararlar:
Embriyo transfer sayısı: Embriyo transfer sayısı, hastanın yaşı, hastanın tercihi, yönetmelikler, elde edilen sağlıklı embriyo sayısı ve işlem sonrası anne adayının sağlık durumuna göre değişir.
Fazla embryolara ne yapılacak? Eğer sağlıklı fazla embriyo olursa hastanın tercihine göre daha sonraki denemeler için dondurulabilir ya da imha edilebilir.
Çoğul gebelik olursa takip nasıl olacak? Çoğul gebelik hem anne adayı hem de embriyolar için risk artışına neden olur. Bazı durumlarda fetal redüksiyon (anne karnında fetus kalbi durdurulması) yapılarak embriyo sayısı azaltılabilir. Bunun kararı oldukça zordur.
Tüp Bebek Tedavisinin Aşamaları
1. Ovülasyon İndüksiyonu:
Âdetin 3. günü tedaviye başlanır. Doğal siklusta foliküllerden (yumurta) bir tanesi büyüyüp çatlarken diğerleri kaybolur. Nadiren aynı anda 2 folikül büyüyebilir. Ovulasyon indüksiyonu sırasından birden çok folikül elde etmemiz gerekir. 8-15 tane folkül elde edildiğinde gebelik olasılığı en fazla olmakta. Bundan az ve fazla sayıdaki folikülde olasılık azalmakta. Bu dönemde kullanılan İlaçlar:
Stimülasyon için kullanılanlar; Çok sayıda folikülün aynı anda büyümesi için FSH, Lh, yada her ikisini de kapsayan ilaçlar kullanılır.
Prematür ovulasyonu engellemek için kullanılanlar; Büyüyen folüküllerin bazılarının erken çatlamasını engellemek için kullanılan iğneler.
Oosit olgunlaşması için kullanılanlar; Çatlatma iğnesi olarak da bilinir. Foliküller yeterli büyüklüğe geldiğinde yumurta toplamadan planlanan zamandan 36 saat önce hCG iğnesi yapılır.
Bu ilaçların dozları hastanın yaş, kilo, over rezervi ve önceden indüksiyon yapılmışsa verilen cevaba göre ayarlanır. Bu dönem yaklaşık 8-12 gün sürer.
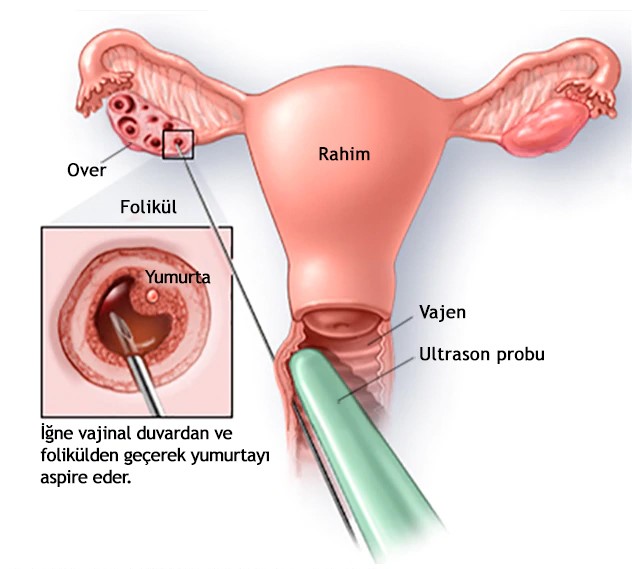
2. Yumurta Toplama:
Yumurta toplama oosit olgunlaşması için kullanılan iğneden 34-36 saat sonra yapılır. Toplama işlemi sırasında:
• Ağrı engellemek için sedatizasyon ya da genel anestezi uygulanır.
• Vajinal ultrason eşliğinde foliküller yumurtalıklarda aspirasyon yöntemi ile toplanır. Çok nadiren ultrason ile yumurtalıklara ulaşılamadığı durumlarda laparaskopi ile toplanır.
• Toplama işlemi 5-20 dakikada tamamlanır.
• Yumurta toplama sonrası overler iliak damarlara çok yakın olduğu için kanama kontrolü yapılır.
• Toplanan yumurtalar kültür ortamına yerleştirilir. Olgun yumurtalar sperm ile karıştırılarak döllenip embryo oluşması sağlanır. Bütün yumurtalardan embriyo oluşumu gözlenmeyebilir.
3. Sperm Alınması:
Ejakülasyon: Yumurta toplama sırasında mastürbasyon ile alınır. Yumurta toplandıktan sonra en geç 2 saat içinde alınmalı. Sperm hijyenik koşullara da elde edilmeli. Sperm alınan kap spermlere toksik olmamalı. Sperm elde edildikten sonra yapılan işlemler:
• En iyi spermlerin ayrıştırılması
• Sperm yoğunluğunun arttırılması
• Spermatozoaanın aktif hale getirilmesi
• Semenden bakteri ve istenmeyen maddelerin (örneğin prostaglandin) uzaklaştırılması
• Spermin kullanılması (ıvf, icsi)
Tesa/Tese: Ameliyatla testisden sperm alma. Bu şekilde elde edilen sperm sayısal olarak çok az olduğu için icsi yöntemiyle embriyo elde edilir.
Sperm Donasyonu: Ejakülasyon veya tese ile sperm elde edilemediği durumlarda kullanılabilir. Ancak ülkemizde sperm ve yumurta bağışı henüz yasal değildir.
4. Döllenme (Fertilizasyon):
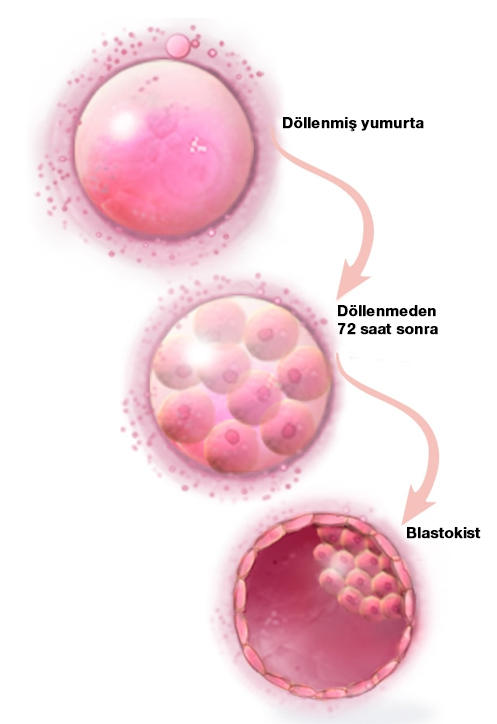
Döllenme sperm ve yumurtanın bir araya gelerek kromozomlarını birleştirip embriyo oluşturmasına denir. Bu işlem doğal olarak cinsel birleşme sonrasında sperm ile yumurtanın tüplerde karşılaşması ile olur. Hareketli spermler vajenden rahim ağzını geçerek rahim içine, oradan da tüplere geçerler. Spermler tüpe vardıklarında sağlıklı yumurta varsa yüzeyine yapışır. Spermin başı zona pellucida olarak adlandırılan yumurta çeperini delerek 23 kromozomu yumurta içine bırakır. Bu kromozomlar yumurtadaki karşılık gelen 23 kromozomla birleşerek normal 46 kromozomlu hücreyi oluşturur. Kromozomların bu şekilde birleşmesine döllenme (fertilizasyon) denir.
Döllenmiş yumurtaya embriyo denir. Embriyo bir taraftan büyüyüp hücre sayısı çoğalırken bir taraftan da tüp içinde seyahat ederek rahim içine doğru hareket eder. 5-6 gün sonra embriyo 150-200 hücreye ulaşır. Bu dönemde embriyoya blastokist denir ve 2 bölümden oluşur. İçerideki bölüm fetusu dışarıdaki bölüm ise plasentayı oluşturur. Plasenta endometrium içine yerleşince gebelik başlamış olur.
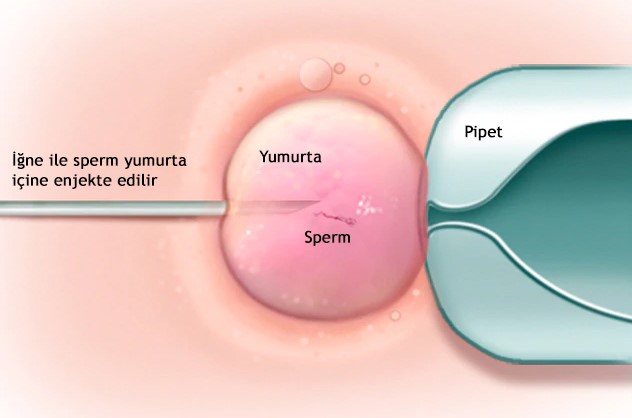
Döllenmede kullanılan yöntemler:
• İnseminasyon; Sağlıklı spermler ve olgun yumurtalar bir araya konarak döllenme sağlanır.
• ICSI (intra stoplazmik sperm enjeksiyonu); Sağlıklı tek sperm direk olarak olgun yumurtanın içine enjekte edilir.
• Embriyo kılıfı İnceltilmesi (Assisted Hatching); Fertilizasyondan 5-6 gün sonra embriyoyu çevreleyen zar (zona pellicuda) endometriuma yerleşmesini kolaylaştırmak için soyulur. İleri yaş grubunda ve çok sayıda başarısız ivf denemesi olmada yapılabilir.
• Preimplantasyon Genetik test; Embriyolardan 4-5. günde genetik test ve kromozom bozukluklarının araştırılması için örnek alınır. Sağlıklı çıkan embriyolar transfer edilir.
5. Embriyo transferi:
Embriyo transferi yumurta toplamadan 2 ile 6 gün sonrasında yapılır.
Transfer sırasında:
• İşlem çoğunlukla ağrısız olduğu için anesteziye gerek yoktur.
• Endometriumu sağlıklı görebilmek için mesane dolu olmalıdır yani idrara sıkışık olmak gerekir
• İnce bir katater ile vajen ve rahim ağzından geçerek endometriuma ulaşılır.
• Bir ya da birden fazla embriyo içeriye gönderilir.
Embriyo transferi sonrası sağlıklı embriyo implantasyonu 6 ile 10 gün içinde olur. Transfer sonrası çok rahatsızlık ve zorlayıcı aktiviteler dışında normal günlük yaşantımıza devam edebiliriz.
Transfer Sonrası Destek
Embriyo transferi sonrası çoğu anne adayı işi bırakıp bütün günü yatak istirahatı ile geçirir. Bu kesinlikle iyi bir fikir değildir. Yapılan bazı çalışmalarda embriyo transferi sonrası fazla yatak istirahatının zararlı olduğu gösterilmiştir.
Transfer sonrası yapılması gerekenler:
• Sizin için yazılan ilaçları zamanında kullanılması gerekir. Doz atlamayın ve lekelenme ya da kanama nedeniyle ilaçları kesmeyin. Tüp bebek hastalarının %80’nin de transfer sonrası ve gebeliğin ilk 3 ayında kanama olabilir.
• Sıcaktan uzak durun. Sıcak banyo, sauna, kaplıca gibi vücut ısınızı arttıran her şey rahim sıcaklığınızı arttırır. Bu da düşük ihtimalini arttırır.
• Folik asit kullanın. Böylece nöral tüp hasarları daha az olacaktır.
• Ağır egzersizden kaçınılmalı. Günlük faaliyetlerimize tedavi öncesindeki gibi devam edilmeli. Bu zihinsel olarak stres yapmamanıza da yardımcı olacaktır.
Embriyo Dondurma
Embriyo dondurma embriyoların saklanıp daha sonra kullanılmasına olanak sağlayan bir tekniktir. Sadece embriyo değil yumurtalar da sonradan saklanıp kullanılabilir. İlk donmuş embriyo ile gebelik 1980’lerde oldu. Embriyo dondurmak ileride gebe kalabilme ümidi için yapılan bir işlemdir. Embriyo dondurma ve çözme işlemi sonrasında canlı embriyo elde etme olasılığı %70 üzerindedir. Donmuş embriyo transferi anne adayı için daha sağlıklı ve çok daha az riskli bir işlem. Dondurulmuş embriyo teorik olarak sağlıklı saklama koşullarında çözülünceye kadar canlılığını korur.
Taze ile donmuş embriyo transferi karşılaştırıldığında gebelik oranlarında ve embriyonun sağlığında anlamlı bir fark bulunamamıştır. Hatta bazı merkezler donmuş embriyo transferlerinde başarı oranını daha yüksek olduğunu bildirdiler.
Ohss riski olan anne adaylarında donmuş embriyo transferi yapmak bu riskini çok azaltmakta. Genetik sorunları olan çiftlerde embriyo dondurmak genetik araştırma için bize olanak sağlar. Böylece sağlıklı embriyo transfer ederiz.
Embriyo dondurmanın bugüne kadar fetus üzerinde bilinen bir komplikasyonu yok. Ancak yeni yapılan bir yöntem olduğu için çok uzun vadeli komplikasyon ve risklerini bilemeyiz.
Tüp Bebek Tedavisi Komplikasyonları
Tüp bebek tedavisinin erken ve geç dönem komplikasyonları hormonal (over stimulasyonu) veya cerrahi (vajinal yolla yumurta toplama) olabilir.
Erken dönem komplikasyonları:
• Kanama
• Delinme
• Periton (karın zarı) içine kanama
• Endometriotik kistin patlaması
• Şiddetli ağrı
• Over torsiyonu
• Enfeksiyon, pelvik abse, pid
• Ohss
• Çoğul gebeliğe bağlı komplikasyonlar
• Dış gebelik
Geç dönem komplikasyonları:
• Tromboembolik hastalık
• Meme kanserinde çok az da olsa 40 yaş üzeri ve 3 den fazla ivf denemesi olan kadınlarda artma
• Rahim kanserinde çok fazla klomifen sitrat (900 mg dan çok) ve 5 den fazla ivf siklusu deneyen kadınlarda çok az artış
Kanser ile ilgili risk artışı önemsiz derecede olmasına rağmen ilaç dozları mümkün olduğu kadar az ve kişiye özel kullanmak en doğru yaklaşım olacaktır.
Tüp Bebek Tedavisinde Başarı
Tüp bebek tedavisinde başarı kadının ve erkeğin yaşı, infertilite nedeni ve tedavinin uygulanmasına bağlıdır. Genç yaş tedavi şansını oldukça arttırmakta. 42 yaşından sonra tüp bebek tedavisi ile çocuk sahibi olma ihtimali çok az.
Dünyadaki istatistikler yaş ile bağlantılı olarak canlı çocuk sahibi olma olasılıklarına bakarsak (gebelik oranları bu değerden yüksek):
• 35 yaş altı: %29
• 35-37 yaş arası: %23
• 38-39 yaş arası : %15
• 40-42 yaş arası: %9
• 43-44 yaş arası: %3
• 45 yaş ve üzeri : %2
Uygun kiloda olmak (obez veya çok düşük ağırlıkta olmamak), tedavi boyunca sigara ve kahve kullanmamak veya az kullanmak gebelik şansını arttırır.
Tüp Bebek Tedavisinin Tarihi
1978 Temmuzunda İngiltere’de dünyaya gelen Louise Brown tüp bebek tedavisi ile dünyaya gelen ilk insan. Bu tedaviyi yapan doktorlar Robert Edwarsds ve Patrick Steptoe. İlk ivf ile oluşan gebelik ise 1973 yılında Avusturalya’da Carl Wood ve John Leeton çalışmalarıyla oldu ancak bu gebelik düşük ile sonuçlandı.
1976 yılında Fransa’da Y. Menezo döllenmiş yumurtaların canlılığını devam ettirdiği kültür ortamı geliştirildi.
1978 yılında Klomifen sitrat ile ilk ovülasyon indüksiyonu yapıldı.
1979 yılında Pez ve arkadaşları ultrason ile folikül takibi yaptılar.
1978-1982 arasında İsveç’de ciddi çalışmalar yapıldı. Döllenmiş yumurtanın ilk bölünmeleri gözlendi.
1985 yılında ilk defa epididimistden ameliyat ile alınan sperm ile gebelik elde edildi.
1986 transvajinal ultrason ile folikül toplandı.
1987 mikroenjeksiyon yapıldı (ıcsı).
1989 embriyodan implantasyon öncesi biyopsi alındı ve genetik araştırma yapıldı.
1990 embriyo bölünmesi gözlendi.
1992 recmbinant FSH ile ilk ıvf ve embriyo transferi gerçekleşti.
1995 azospermik hastalarda tese ve icsi ile gebelik elde edildi.
1996 donmuş sperm ile ilk gebelik elde edildi.
1998 rFSH ve GnRH antagonisti ile ilk gebelik.
1999 Siccle cell anemi’li hastada preimplantasyon genetik test ile ilk sağlıklı gebelik.
2000 İlk dondurma sonrası over dokusu transplantasyonu Kutluk Oktay tarafından yapıldı.
2001 Dondurulmuş embriyodan gebelik elde edildi.
2002 blastosist sonrası biyopsi ve pgd ile ilk canlı doğum
OHSS (Ovarian Hiperstimülasyon Sendromu)
OHSS ivf ve aşılama tedavilerinde dışarıdan verilen gonodatropinlere bağlı olarak (iatrojenik) gelişen çok ciddi bir komplikasyondur. Yumurtalıklarda aşırı büyüme, damarlardan periton, plevral aralık ve daha az oranda perikardial aralığa proteinden zengin sıvı geçişi ile karakterizedir. OHSS nin şiddeti overlerin gonodatropinlere vereceği yanıta göre değişir. Klinik olarak hafif, orta ve şiddetli OHSS olarak sınıflandırılır. Klinik bulgular gonodotropin kullanılmaya başladıktan yaklaşık 10 gün sonra görülmeye başlar.
OHSS Sebebi:
Sebebi net olarak bilinmemekle birlikte, damarlarda geçirgenlik artması sonucu damar dışına sıvı akışı olur. Overlerde oluşan değişiklikler sonucunda B-hCG ve berberinde östrojen, prolaktin, histamin ve prostaglandinlerin etkisi ile damar geçirgenliği artar.
OHSS yi Tahmin Etme:
Öncelikli Risk Faktörleri:
• Genç yaş
• Önceden geçirilmiş OHSS
• PCO sendromu
• Gonadotropinlere yüksek cevap verilmesi
İkincil Risk Faktörleri:
• Serum E2 seviyelerinde fazla yükseliş
• Oosit sayısının fazla olması
Bu sebeplerin hiç biri tek başına OHSS gelişme riskini belirlemede çok faydalı belirteçler değildir.
OHSS Klinik Bulgular:
• Karın Ağrısı, Bulantı, Kusma: Overlerin büyümesi karın ağrısı bulantı ve kusmaya neden olur. Overlerin büyümesi bazen 25 cm çapına kadar çıkabilir (normal çap2, 2,5 cm).
• Asit ve Gerginlik: Damar dışına çıkan sıvılar ve overlerdeki foliküllerin çatlamasına bağlı olarak karın boşluğunda aşırı miktarda sıvı birikmesi (asit) ve gerginliğe sebep olur.
• Peritonit: Dışarı çıkan sıvıdaki kan ve yüksek orandaki protein içerik peritonda iritasyon nedeniyle lokal ya da genel peritonitre sebep olur.
• Akut Karın: Over torsiyonu, periton içine kanama ve over kist rüptürü nedeniyle olabilir.
• Hipotansiyon ve/veya Hipovolemi: Damar içindeki sıvının aşırı miktarda damar dışına çıkması damar içinde sıvı azalmasına bu da tansiyon düşmesine ve beraberinde ödem, asit, hidrotoraks ve/veya hidroperikardiuma sebep olur.
• Dispne: Overlerin genişlemesi ve asit diyaframın yukarı itilmesine neden olur. Diyafram genişlemeyince nefes darlığı oluşur. Dispnenin diğer sebepleri pulmener ödem, pleural dokuda sıvı birikmesi, pulmenor emboli, ARDS (akut respiratuar distres sendromu) ve perikardial efüzyon diğer nadir sebeplerdir.
• Hiperkoagubilite: Sıvının damar dışına çıkması sonucunda hipovolemi ve hemakonsantrasyon olur. Bunun sonucunda venöz tromboz ve pulmoner emboli riski artar. Tromboz en sık boyun, kol ve baş damarlarında olur. Pulmoner emboli riski % 4-12 oranında görülür.
• Elektrolit Dengesizliği: Sıvının damar dışına çıkması böbrek fonksiyonlarında bozulma ve sonucunda oligoüriye sebep olur. Vücutta potasyum seviyesi artar bu da asidoza neden olur.
• Akut Böbrek Yetmezliği: Hipovolemi hemokonsantrasyona bu da pıhtılaşmada artışa neden olur. Artmış pıhtılaşma mikrotrombüslere ve sonrasında renal perfüzyonda azalmaya neden olur. Bunların sonucunda akut böbrek yetmezliği gelişir.
OHSS Sınıflandırma:
Hafif OHSS: Grade 1: Karında gerginlik ve rahatsızlık.
Grade 2: Grade 1’e ek olarak bulantı, kusma ve/veya 5-12 cm kadar over genişlemesi
Orta OHSS: Grade 3: Hafif OHSS ye ek olarak ultrasonda asit görülmesi
Şiddetli OHSS: Grade 4: Orta OHSS ye ek olarak asitin klinik bulguları ve/veya hidrotoraks ve dispne
Grade 5: Bütün bu değişiklikler ek olarak hemokonsantrasyon ve pıhtılaşma problemleri nedeniyle kan viskozitesinde artış ve sonrasında böbrek fonksiyonunda bozulma olur.
OHSS Korunma:
• Gonodatropin dozunu azaltma: PCOS hastalarında düşük doz gonodotropin protokolü uygulamak OHSS riskini azaltmakta. Tedavi protokolunun amacı overleri fazla uyarmadan folikül elde etmek olmalı. Fsh dozu mümkün olduğu kadar düşük olmalı. Riskli durum oluşursa siklus iptali, doz atlama ve B-hCG yerine GnRH agonistleri ile çatlatma yapılabilir.
• Makromoliküllerin verilmesi: Albümin ve yüksek moliküllü şeker damar dışına kaçan sıvının damar içine dönmesine yardımcı olur.
• Embriyoların dondurulması: Siklusu iptal etmek yerine bütün embriyolar dondurularak gebeliğe bağlı B-hCG yükselmesi olmayacağı için risk azalır.
• GnRH Antagonist protokol: GnRH agonist protokolü (uzun protokol) OHSS riskini arttırmakta. Uzun protokolde dışarıdan verilen FSH dozu artmakta buna bağlı olarak da risk artmakta.
• Luteal destek için hCG den kaçınmak: Luteal faz desteği için hCG desteği gebelik oranlarını arttırsa da riskli durumlarda OHSS yi arttırdığı için kullanmaktan kaçınmalıyız.
• İn Vitro maturasyon: Yüksek risk taşıyan hastalarda yumurtaların in vitro maturasyonu (erken toplanıp dışarıda olgunlaşması) OHSS riskini azaltmakta.
• İnsulin duyarlı ilaçlar kullanımı: PCOS lu hastalarda insülin direnci kullanılan ilaç miktarının artmasına neden olmakta. PCOS lu hastalarda Metformin gibi insülin direncini azaltıcı ilaçların kullanımı OHSS gelişimi ihtimalini azaltmakta.
• Dopamin Antagonisti: Bu ilaçlar damar geçirgenliğini azaltarak OHSS nin erken olmasını engellemekte. OHSS %10 oranında daha az görülmekte.
• Nonsteroidal anti-imflamatuar ilaçlar: Bu ilaçlar ve düşük doz aspirin kullanımı %1-8 oranında OHSS yi azaltmakta.
OHSS Takip ve Tedavisi:
Bütün gayretlere rağmen OHSS gelişirse çok yakın takip edilip tedaviye başlanmalı. Tedavi hiperstimülasyonun derecesine göre planlanır.
Hafif OHSS: Tedavi destekleyici tedavi şeklinde olur. Hasta karın çevresi ölçümü, hızlı kilo alımı, karın bölgesinde rahatsızlık takip edilerek adet başlayana kadar yaklaşık 2 hafta ayakta takip edilir.
Orta OHSS: Gözleme ek olarak yatak istirahati, sıvı kısıtlaması ve overlerdeki kistler ultrason ile takibi yapılmalı. Serum elektrolit seviyeleri, kanın sıvı kaybının ölçümü için hematokrit ve böbrek fonksiyonu için kreatinin bakılmalı. Sıvı çıkışı ve alımı dengelenmeli, sıvı çıkışı az ise alım azaltılmalı.
Şiddetli OHSS: Çok nadir görülür ama çok tehlikeli bir durumdur. Hasta mutlak yatak istirahatinde olmalı. Günlük kilo alımı ve karın çevresi ölçümü yapılmalı. Tıbbi tedaviniz amacı damar içi sıvı miktarını arttırmaya yönelik olmalı. Ayrıca elektrolit dengesi sağlanmalı, asit ve hidrotoraks nedeniyle gelişecek sorunlar çözülmeli ve tromboemboli olmamasına yönelik tedavi yapılmalı.
Temel amaç hipovoleminin yani damar içindeki sıvı azalmasının düzeltilmesi olmalı. %0,9 NaCL ve % 5 dekstroz ile sıvı takviyesi kontrollü şekilde yapılır. Trombozu önlemek için heparin başlanır. Nefes darlığı ya da karın gerginliği çok fazla olursa sıvı alımı yapılmalı.
Cerrahi tedavi çok nadir durumlarda kist rüptürüne bağlı aşırı karın içine kanama ve over torsiyonu olduğunda yapılır.
Azalmış Over Rezervi, AMH (Anti Müllerian Hormon)
Azalmış over rezervi overlerde kalite ve sayı olarak azalmış oosit olarak tarif edilebilir. Azalmış over rezervi geriye dönüşü olmayan ve ivf tedavisinde başarı şansını azaltan bir durum. Azalmış over rezervi, yönetimi ve yaş, genetik ve çevresel faktörlerin etkisi henüz tam olarak bilinmiyor. Oositlerin sayısı ve kalitesi azalmakta. Yaşa bağımlı anormal damarlaşma, oksidatif stres, serbest radikallerin dengesizliği, toksik ve genetik değişikliklerin tamamı oosit kalite ve sayısında azalmaya dolayısıyla anormal embriyo oluşumu ve embriyo yerleşimi ile ilgili nedenlerden dolayı ivf başarı oranında azalmaya neden olmakta. Menopoz ve prematür over yetmezliğinden farklı bir durumdur. Kadının yaşı tek başına over rezervini belirleyen faktör değildir.
Zayıf over cevabı over indüksiyonu sırasında az sayıda oosit elde edilmesi durumudur. Zayıf over cevap şu kriterlerden en az ikisi varsa tanımlanabilir:
• İleri yaş (40 yaş ve üzeri) veya zayıf over rezervi için diğer nedenlerin bulunması.
• Daha önce 150 ü ve üzeri FSH ile indüksiyon ile 3 ve daha az oosit elde edilmesi.
• Anormal over rezer testi ( 2. gün 5 den az folikül veya AMH 1,1 ng/ml den az).
Azalmış Over Rezervi Sebepleri:
• İdiopatik (sebebi bilinmeyen).
• Kemoterapi; primordial folikül sayısı azalır. Hasar yaş ile birlikte artar.
• Radyoterapi; doz ve yapılan bölgeye göre etki gösterir.
• Genetik mutasyon.
• Sigara.
• Over ve tüplere yapılan cerrahi müdahaleler.
• Otoimmün hastalıklar.
• Kabakulak.
• Galaktozemi.
Over Rezerv Tahmini:
Over rezervi bir kadının oositlerinin sayısı ve kalitesine göre doğurganlık potansiyelinin durumudur. Over rezerv testi bir kadının over indüksiyonunda az ya da çok cevap vermesi, tahmini menopoz yaşı ve indüksiyonda riskleri tahmin etmemize yardımcı olur. Ancak over rezerv testi ivf tedavisine başlamaya karar vermemizde kritik önemli faktör değildir. Over rezerv testi azalmış over rezervi hakkında bilgi verir.
Over rezerv testi: Eskiden klomifen ve agonist uyarı testleride kullanılmasına rağmen günümüzde bazal FSH, bazl E2, bazal aktif folikül (âdetin 2-4. günleri) ve AMH ile ölçülmektedir.
• Bazal FSH; bu test overden salgılanan inhibin ve E2 nedeniyle pitüiter bezden salgılanan FSH değerinin adet başında ölçülmesidir. Normal over rezervinde FSH değeri normal sınırlarda iken azalmış over rezervinde inhibin ve E2 baskısı azalacağı için FSH değeri yükselir.
• Bazal E2; erken foliküler E2 bazal FSH değerine göre daha önemlidir. Yüksek bazal E2, normal FSH değerleri zayıf cevabı gösterir.
• AMH; antral folikülün granuloza hücrelerinden salgılanan bir büyüme hormonudur. AMH 25 yaş civarında en yüksek değerine ulaşıp menopoz öncesine kadar yavaş yavaş düşerek menopozdan hemen önce ölçülemeyecek kadar azalır. AMH over rezervi için en iyi testlerden biri. Yüksek AMH, düşük yaş yüksek over rezervi anlamına gelir. FSH daki yükselmeden birkaç yıl önce AMH düşmeye başlar.
• Bazal Folikül Sayısı; Adetin 2-4 günleri ultrason ile overlerde 2-10 mm arasındaki foliküllerin sayısı bize bazal folikül sayısını gösterir. Bazal folikül over rezervi hakkında hızlı ve iyi bir değerlendirme yapmamızı sağlar.
Azalmış Over Rezervinde Tedavi:
Azalmış over rezervi ve zayıf over cevabında tedavi oldukça zor. Tedavideki amaç çok sayıda ve kaliteli oosit elde etmektir. Yüksek doz gonodotropinler, doğal ve modifiye sikluslar, E2 desteği, LH; luteal antagonist ve Letrazol ile destekleyici tedavi olarak aspirin, androjen, büyüme hormonu, melatonin, oosit donasyonu ve asiste hutching kullanılmakta.
• Yüksek doz gonodatropin; sayısal artışta fayda sağlamakla birlikte oosit kalitesinde azalma yapmakta.
• Agonist, antagonist protokol; bu iki protokolde de benzer sonuçlar vermekte. Microdoz GnRH agonist flare-up protokolünde gebelik elde etme az miktarda daha fazla. GnRH agonist protokolünde adet başında tedaviye başlanması, ilaç kullanım gününün az olması, doğal siklus ile uyumlu olması, daha az gonodatropin kullnılması nedeniyle daha avantajlı tedavi yöntemi olarak görünmekte.
• Letrazol ve Klomifen ile destekleyici tedavi; Letrozol kullanımı gonodotropin kullanımında azaltma sağlamakta ve klinik gebelik oranları çok az miktarda daha iyi.
• Androjen; DHEA ve Testestoron daha kaliteli oosit ve sonucunda daha fazla gebelik elde etmeye yardımcı olmakta. Androjen granüloza hücrelerşndeki FSH reseptör sayısında artışa neden olmakta.
• Estrojen; E2 foliküllerin dengeli büyümesine yardımcı olmakta
• Growth hormon (büyüme hormonu); FSH ın granüloza hücrelerindeki işlevini kolaylaştırmakta. GnRH kullanımı azalmakta ve gebelik oranları artmakta.
• Melatonin; PCOS’lu hastalarda kullanılıdığında E2 seviyesi, olgun oosit ve kaliteli embryo sayısında artış sağlamakta. PCOS’lu olamayan hastalarda herhangi bir etkisi olmamakta.
• Aspirin; Over içinde kan akımını artırdığı için folikül gelişimi daha iyi olmakta.
• Yeni Yöntemler; Over nakli, mitokondri nakli, over stem cell çalışmaları ümit vaat eden çalışmalar.
Azalmış over rezervinde kesin bir tedavi yöntemi olmamakla birlikte hastanın durumunu iyi değerlendirip kişiye özel tedavi planı yapmak önemli.
Yumurta Dondurma
Yumurta dondurma olgun oositlerin dondurularak ihtiyacı olması beklenen kadınların doğurganlığının devam etmesi için yapılan bir işlemdir. Çocuk sahibi olma planları gittikçe daha ileri yaşlara doğru kaydığı için yumurta dondurma gittikçe sosyal bir ihtiyaç haline gelmekte. Yumurta dondurma ivf tedavisi gibi başlanım oosit toplanma aşaması bitince embriyo oluşturulmadan daha ilerde kullanılmak üzere dondurulur. Yumurta dondurma için ideal yaş 31-35 arası. İleride gebelik elde etmek için dondurulacak yumurta en az yirmi olması gerekir.
Eğer şu durumlar var ise yumurta dondurma düşünülebilir:
• Doğurganlığınızı etkileyecek bir durum varsa; Orak hücreli anemi, otoimmün hastalık, genetik durumlar
• Kanser yada başka hastalıklar tedavisi; Radyasyon ya da kemoterapi yumurtalıklara zarar verebilir. Yumurtalıkların alınmasını gerektirecek cerrahi tedavi.
• İleri yaşta genç oosit kullanma isteği; Artan yaş ile birlikte gebe kalma ihtimali azalmakta.
Yumurta dondurma işlemi sırasında da tüp bebek tedavisindeki komplikasyon riskleri aynı şekilde olduğu unutulmamalı.
Tüp Bebek Yönetmeliği
Tüp bebek yönetmeliğini okumak için tıklayınız

